« Le troisième et dernier devoir du souverain est d’entretenir ces ouvrages ou ces établissements publics dont une grande société retire d’immenses avantages, mais sont néanmoins de nature à ne pouvoir être entrepris ou entretenus par un ou plusieurs particuliers, attendu que, pour ceux-ci, le profit ne saurait jamais leur en rembourser la dépense.» Adam Smith
Introduction: faux marchés et fausses idoles
Le fondement du service public hospitalier, au sein d'un service territorial de santé intégré à la protection sociale, est de répondre aux besoins qui ne trouvent pas de modèle médico-économique viable. C'est le rôle de la solidarité nationale de financer cela à hauteur de ce qui est défini par des choix politiques, économiques et sociaux.
Une fois cela admis, et qui découle de l'évidence énoncée par Adam Smith, au sein du service public doit exister un certain degré de péréquation des coûts et des profits qui ne saurait être analysé qu'en termes de "subventions croisées" et de "distorsion de concurrence". Toutefois ces mécanismes de compensation, sans être injustifiés en soi, peuvent donner lieu à des dérives managériales contre-productives. Elles doivent donc être transparentes et contrôlées par certains garde-fous.
Un modèle économique (business model) est la rencontre d'une proposition de valeur pour répondre à un besoin et d'un modèle de profit qui dépend d'une marge cible par unité de production. (Figure 1)
En santé la réglementation et les pouvoirs publics construisent artificiellement en les segmentant les catégories de "besoins de soins" et de "produits". Trois logiques contradictoires d'organisation des soins s'affrontent toujours: technique, territoriale et financière. Selon leur équilibre, les segmentations réglementaires qui président aux SROS peuvent aboutir à des résultats très différents.
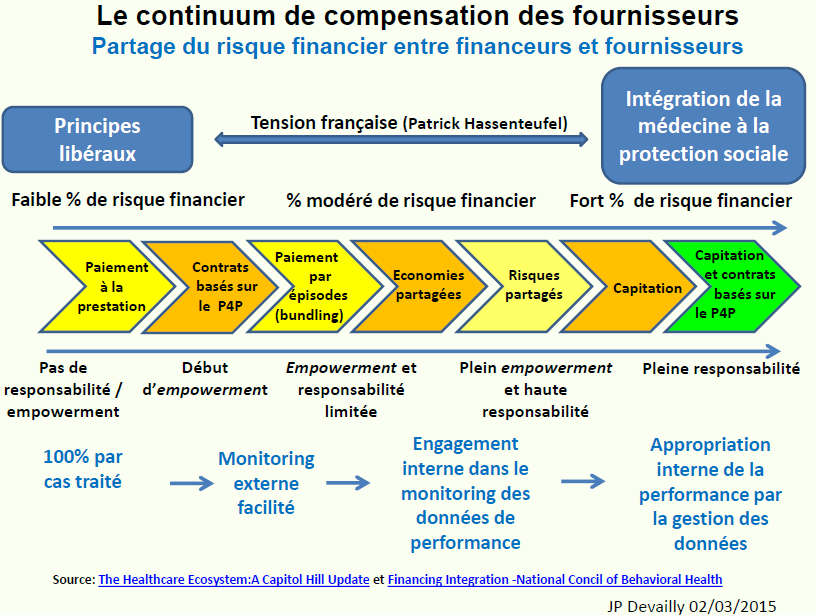
A partir de ces modèles sont issus les modes de financement (par actes, par groupes homogènes de malades ou "cas", par capitation...) qui rémunèrent des opérateurs, professionnels ou des structures. L'Etat réglemente les activités de production avec des régimes d'autorisations qui segmentent le marché, il réglemente également la gouvernance des établissements, les modèles de comptabilité normalisée et l'ingénierie des ressources humaines. Les offreurs et managers publics de santé construisent alors les business models à partir de ce que permettent ces modèles d'Etat, et les managers intermédiaires reconfigurent les activités selon les portefeuilles d'activités envisagés. Les coalitions de managers et d'offreurs font ensuite du lobbying pour modifier les règles de financement à leur avantage. Nous pouvons affirmer que cet avantage est virtuel, construit pas les modèles de résultats qui contraignent les modèles économiques mais qu'il ne coïncide que rarement avec la réalité des besoins socio-sanitaires.
Dans un système de tarification à l'activité (ou financement prospectif par "cas") "l'objet de coût", le cas-produit défini par les classifications, devient aussi un "objet de prix" rémunéré par des tarifs.
Ceci s'inscrit dans une volonté managériale de compétition régulée selon les
théories de la firme (
Nouveau Management Public) au risque de faire tomber le système de soins sous le joug des règles de la concurrence européenne. Nous avons vu que le modèle purement curatif de la T2A, qui suit en cela le modèle de production de Fetter décrivant une "machine à guérir", ne peut capter les déterminants réels de l'hospitalisation qui sont médico-psycho-sociaux. Les travaux de
Didier Castiel sur le "handicap social" ont bien montré la réduction d'écart entre les séjours avec et sans handicap social depuis l'introduction de la T2A. En clair, sous la pression de modèles économiques, on fait aujourd'hui sortir de l'hôpital des malades dont on essayait auparavant de mieux tenir compte des déterminants réels de l'hospitalisation et de la prolongation du séjour.
Le cercle vicieux de la régulation technocratique est alors ébauché et les professionnels en sont exclus, parce que ce système de management tend à ignorer les spécificités techniques propres à chaque activité, et qui en déterminent les compétences clés. Ils sont exclus beaucoup plus largement pour les établissements de santé en guerre par l'intermédiaire de leurs fédérations qui servent d'intermédiaires avec les payeurs (actionnaires ou gouvernement) et la puissance publique, qu'en secteur libéral où le dialogue de pertinence des actes/activités se fait plus directement avec les payeurs. (Figure 2)
Si l'on croit encore au dogme que les "pseudo-marchés", créés par les idolâtres du Nouveau Management Public afin d'entretenir une compétition régulée par les incitations, peuvent engendrer des
business models couvrant toutes les problèmes individuels et collectifs qu'un pays civilisé doit résoudre, il est alors urgent de se plonger dans la
lecture du florilège des ubulogues remarquables.
Un pseudo-marché n'est ni libéral ni républicain c'est tout au plus une chimère technocratique. On peut en avoir besoin comme on a besoin d'une clé de répartition comptable, comme d'une aide à la décision, toujours arbitraire, toujours construite et partielle, toujours inexacte, toujours reflétant le point de vue de celui qui a le pouvoir de compter, au niveau de gouvernance où il se trouve.
Quelques documents: à la recherche des nouveaux modèles économiques
" Déterminer le périmètre et les modalités de « captage » de la valeur, en principal, du fait du mode de financement de la santé (en France 75% par l’Assurance maladie), en obtenant une réallocation de ressources - telle qu’inscrite dans la loi HPST - au titre de la « fongibilité asymétrique » du sanitaire hospitalier vers les soins et le prendre soin ambulatoire à domicile.
Dit autrement il s’agit de financer une réponse plus pertinente à la perte d’autonomie et aux pathologies chroniques et moins coûteuse que des hospitalisations, par redéploiement d’une partie des ressources mobilisées pour réaliser ces mêmes hospitalisation inutiles.
Ainsi la création de valeur portée par le réseau de valeurs Autonom@Dom se fonde principalement sur une captation de valeurs utilisées pour des solutions non pertinentes et dont le coût, évitable, est plus élevé que la solution alternative à ces mêmes solutions non pertinentes."
Portrait de la Mutualité en
sauveur du système de santé et des malades victimes du "reste à charge" (Santé 2012 voir le paragraphe: "lutter contre le reste à charge des malades"), contre ces ignobles professionnels libéraux qui ne veulent pas se contenter du secteur 1, pourtant aujourd'hui injurieux, vexatoire et contre-productif pour les patients et l'accès aux soins.
"Deuxième axe de propositions : pour lutter contre la hausse des restes à charge, première cause de renoncement aux soins, les mutualistes veulent "maîtriser les dépassements d'honoraires des médecins de secteur 2" en plafonnant les tarifs. En échange, les mutuelles amélioreraient leurs remboursements pour réduire les restes à charge des malades."
N'y a-t-il pas d'autres solutions que cette commercialisation de la santé gérée par des complémentaires santé dont les frais de gestion sont effroyables?
En anglais
7. Seizing the white space Mark W. Johnson - Harvard Business Press - 2010
"Use rates for inpatient and certain hospital outpatient services are declining in many areas of the country, reflecting fundamental change brought by the new business model."
Commentaire: l'innovation destructrice?
Le
réseau facilitateur de Clayton Christensen (
Harvard Business School) sert de support idéologique aux réformes "disruptives" des systèmes de santé portées par les programmes internationaux d'ajustement.
Nous sommes tous favorables à ce qu'André Grimaldi nomme "médecine intégrée", face aux enjeux de la transition sanitaire (épidémiologique, démographique et sociologique).
Mais force est de constater que l'intégration est un mot valise qui peut épouser bien des formes de coordination et de contrôle, de la hiérarchie au marché en passant par les "réseaux", autre mot valise qui va du réseau informel d'en bas voulu par les professionnels, aux HMO ou à la pire des bureaucraties sanitaires.
Il faut donc analyser comment peuvent s'organiser dans ces nouvelles formes d'intégration des soins pour les maladies chroniques les rapports entre payeurs, organisateurs, opérateurs et... professionnels
Le
livre blanc SNITEM SYNTHEC de 2013 est édifiant sur la multiplicité des modèles économiques possibles. Il a été résumé dans le lettre de
Telec@ardiologie n°45. N'oublions pas que les défenseurs des HMO, dans des formes qui peuvent varier, notamment quand au payeur (unique ou multiple) et à la liberté de choix du médecin par le patient s'avancent le plus souvent masqués ou parfois à visage découvert comme Kervasdoué tant il divinise le système d'information.
- Le "magasin de solutions"
C'est l'hôpital, qui s'engage à résoudre les problèmes les plus complexes, souvent en dernier recours. Mais comme il veut, ou plutôt doit, tout faire en étant catégorisé comme "machine à guérir", qui que ce soit qu'il admette, il est jugé sous-efficient.
Le système d'information à catégories purement curatives ne capte pas les déterminants réels, de plus en plus médico-sociaux de l'hospitalisation. Le seul moyen pour s'en sortir est de favoriser l'intégration verticale et les flux poussés depuis les besoins de la production d'amont, qui est la plus rentable. Les subventions croisées des secteurs rentables vers les secteurs non rentables sont favorisés par l'intégration verticale et horizontale (captation de la DAF SSR et psychiatrique par les trusts hospitaliers de territoire, restrictions verticales de filières d'aval captives et en flux poussés)
- Le "processus à valeur ajoutée"
C'est typiquement la clinique qui réalise très bien et à coût maîtrisé certains processus thérapeutiques très standardisés. ces processus sont prévisibles et peu ou pas complexes au sens de la singularité et de l'imprévisibilité des cas, même si de très haute technicité. La chirurgie programmée et ses variantes ambulatoires en sont l'exemple type. Cela suppose se sélectionner les patients et de pouvoir au regard des besoins territoriaux régulés par l'agence de pouvoir bénéficier de rentes d'information (incomplétude des contrats par l'impossibilité pour l'agence de disposer des informations complètes sur les malades admis par rapport aux non admis).
- Le "réseau facilitateur"
Voilà peut-être, avec le second lien, un éclairage sur ce que peut être le troisième business model de Christensen, inspiré des modèles d'Internet et des NTIC, bien que jusqu'ici l'E-Santé, la M-Santé et la la télémédecine se cherchent encore des modèles viables. J'ai relevé plus haut quelques phrases assez claires sur les appétits des manufacturiers quant à la "fongiblité asymétrique". Cette fongibilité amputerait encore plus les moyens dont l'hôpital dispose dans ses capacités à faire sortir convenablement les malades en difficulté de retour et/ou de maintien au domicile et dont les problèmes à résoudre ne sont, nous l'avons assez souligné, pas captés par le système d'information (donc par les groupes homogènes qui correspondent aux tarifs).
La production administrative du handicap
Ayant connu en Seine-Saint-Denis, pendant 16 ans, dans une structure de réadaptation publique, la lente mais irrésistible dégradation des parcours de soins et l'observant maintenant dans les mêmes conditions dans le Nord de Paris, je m'aperçois en lisant cela non seulement qu'il est évident que ces "machins" facilitateurs ne s'occuperont pas des cas les plus complexes et les moins rentables, mais encore qu'ils risquent d'être financés sur des fonds hospitaliers qui ne permettront plus de traiter précocement les questions de réadaptation et médico-sociales. Les équipes compétentes doivent pourtant les aborder dès l'admission jusqu'à une réintégration pérenne, mais aussi en amont, dès lors que les malade sont suivis par des équipes hospitalières.
La littérature internationale est démonstrative à cet égard.
Le financement d'équipes mobiles par les agences régionales sur des fonds fléchés viennent nécessairement en déduction des autres compartiments de financement (l'Ondam est fermée). Ce financement est sur la même ligne ubuesque de double peine pour les établissements publics de santé.* Il s'agit d'attraper la queue du Mickey pour attirer les fonds afin de pouvoir réaliser ce qui doit être une mission d'assistance publique de base mais qu'on ne peut plus faire, notamment faute d'assistants de service sociaux autorisés à suivre les patients au delà des murs et du temps hospitaliers. C'est pourtant le B A BA des sorties pérennes, ce qui pouvait encore naguère se faire mais que la division du travail hospitalier, la fragmentation institutionnelle et financière ont rendu impossible.
Vous avez dit prise en charge "globale", "centrage patient"? Nous ne voyons ici que balivernes managériales, promotion des soins low cost et mesures cache-misère! Cela de peut conduire qu'à une plus grande dépendance à long terme, à des situations de handicap qu'on aurait pu éviter, à des institutionnalisations et des coûts qui réduisent d'autant ce que la communauté pourra consacrer à la réadaptation précoce, en établissement ou en ambulatoire. Ce cercle vicieux est celui qui conduit à la production administrative du handicap.
Les incantations remplacent-elles aujourd'hui le bon sens et la déontologie?
Cessons de tergiverser et de gaspiller les fonds publics, il faut déployer, à partir des compétences des équipes hospitalières qui composent le "magasin de solutions" et qui les suivent les cas complexes, l'approche médico-sociale non standardisée qui leur convient. Ceux-ci doivent être repérés dès l'admission par des outils simples mais adéquats, identifiant la vulnérabilité médicale et sociale et un besoin d'accompagnement personnalisé. Il faut disposer dans tout établissement public de taille moyenne d'équipes mobiles de réadaptation, de gériatrie et de psychiatrie intervenant en phase aiguë et autant que de besoin dans les parcours de soins, en réseau avec l'ensemble des partenaires externes. Les parcours ne sont pas linéaires et ne commencent pas aux urgences, ils commencent bien entendu dans le lieu de vie.
Rattachons notre pays au monde, mais dans le bon sens du monde.
Esculape vous tienne en joie,
*Pour les usagers, une quintuple peine concourt à la production administrative du handicap:
1. La réduction des effectifs dédiés dans les structures sanitaires au traitement précoce et au suivi des problèmes médico-sociaux (réduction de effectifs d'assistants de service social et injonction pour ces services sociaux de ne s'occuper que des malades qu'il faut faire sortir, pas de ceux qui sont déjà sortis. Qui accompagne vraiment les cas complexes au delà?
2. L'état, très hétérogène selon les territoires, des réseaux socio-familiaux de soutien dans les territoires servis, qui conditionnent largement les déterminants réels mais non captés de l'hospitalisation (Escaffre, Castiel)
3. L'état très hétérogène des soins de ville (notamment démographie des généralistes et des rééducateurs), qui constituent des éléments critiques de la protection de premier recours contre la désinsertion et le risque d'hospitalisation évitable.
4. Des moyens très variables dédiés au secteur médico-social d'orientation, de re-domiciliation et d'hébergement, selon les départements.
5. La captation et la redistribution par les ARS d'enveloppes fléchées par l'agenda politique et prélevées sur les compartiments "activité" et DAF dans une logique de "fongibilité" de ce qui est estimé "moins efficient" vers le "plus efficient" (cercle vicieux bureaucratique créé par les modèles économiques).