dimanche 13 février 2022
Affaire ORPEA et politiques publiques: bas les masques!
« Nous n'entendons pas rester inactifs... Il faut réformer le contrôle. » Jean Castex
« Je trouve profondément choquant que sur l’état de faiblesse de nos anciens […] on puisse faire de l’argent et j’ajoute que le service, il est moins bon, ça coûte plus cher ». Richard Ferrand., président de l'Assemblée nationale
La question est-elle bien posée ou sert-elle à masquer les responsabilités politiques ?
Les pompiers pyromanes essaient d'éteindre l'incendie qu'ils ont allumé, il est vrai depuis un demi-siècle.
Les gouvernants actuels ne sont responsables que de la folie de continuer à réformer le système à partir des modèles de pensée qui nous ont conduit au désastre.
Il s'agissait de réduire les dépenses de santé et d'autonomie en comptant sur la recherche de la performance financière, en secteur public ou privé, lucratif ou non.
La performance financière régulée par les politiques publiques ne peut reposer que sur la concurrence par comparaison d'indicateurs, dans ce que nous pouvons nommer « management télécommande » (Mintzberg) ou gouvernance par les nombres (alain Supiot). Parmi les approches polysémiques de la grande valise du concept de performance, la performance financière était la solution de facilité, qui passe par l'indicateur le plus rapide à mettre en place, la "putain universelle" de Shakespeare.
Hélas, conformément à cette croyance, il était nécessaire de supprimer tout ce qui peut contrecarrer les mécanismes vertueux des restructurations attendues de la recherche de l'optimisation des profits ou recettes en secteur public/ESPIC/privé à but lucratif: pas de conditions de fonctionnement minimales ou bien des faux-semblants comme en MCO,SSR, USLD, psychiatrie, EMS, pas de ratios mais aussi pas de contrôle qui freineraient la puissance des système d'indicateurs /de paiement d'où le bien commun est censé surgir.
Si faibles soient les normes de fonctionnement, des contrôles robustes assortis de sanctions peuvent quand même trouver à redire.
La qualité est définie comme l'ensemble des caractéristiques d'un bien ou service qui satisfont aux attentes exprimées ou implicites des bénéficiaires
Supposer que la recherche de la performance financière va miraculeusement aboutir à la qualité des soins et de l'accompagnement des personnes en perte d'autonomie relève de la théologie politique. Cette religion laïcisée repose sur des mythes économiques en particulier celui de la compétition efficiente (Mintzberg), l'extension indéfinie du domaine de la man invisible du marché à ce dont Adam Smith lui-même laissait la responsabilité à l'Etat, quand les profits d'une production de services ne peuvent rembourser la dépense pour un entrepreneur privé.
L'explosion en plein vol de l'économie de l'or gris, après l'observation des phénomènes de triage et de pertes de chance lors de la pandémie, marque le divorce entre la recherche isolée de l'optimisation financière et la qualité des soins. Les enseignements de cette crise doivent éclairer les politiques publiques de santé et du handicap.
Les économistes, et pas forcément les plus hétérodoxes, sont parfaitement en mesure d'expliquer cela, qu'on mette en avant les causes de l'échec du principe de la yardstick competition, des théories de la firme, de la théorie des contrats, des incitations etc. dans le contexte particulier de la santé de de la perte d'autonomie.
Les théories abstraites décrivent en santé un monde qui n'existe pas. Mais elles pénètrent le monde ou nous vivons plus aisément que les faits.
Résumons: nous ne sommes pas dans un marché pur et parfait, il y a des barrières à l'entrée, il y a des lobbyings puissant autant pour l'incontinence réglementaire que pour la dérégulation des conditions de fonctionnement et des contrôles, il y a des situation monopolistiques (concentration de l'offre) ou de monopsone (concentration de la demande), le caractère souvent captif des clients et l'asymétrie majeure d'information entre patients, professionnels, prestataires offreurs, managers et payeurs est sans doute plus marquée s'agissant des catégories les plus fragiles et en perte d'autonomie quel que soit l'âge.
Ceci explique largement l'échec cuisant du Nouveau Management Public en santé lorsqu'il s'appuie sur un ensemble de mythes souvent plus économiques que gestionnaires.
La gestion reste assise sur la banquette arrière avec les professionnels, les élus, et les usagers. "Les économistes sont au volant de notre société" (Keynes).
La dérégulation sans garde-fous dans le contexte des soins de santé et du handicap conduit inévitablement à un rationnement sauvage qui ne résulte pas d'une rationalisation acceptable.
Est-ce l'occasion d'une prise de conscience pour le jour d’après ? Est-ce l’occasion de se lancer « à la recherche de la valeur perdue » (Lorino) ?
Un rationnement acceptable, sachant que par définition le rationnement, ce sont des pertes de chances acceptées, ne peut reposer que sur un débat politique au sens noble du terme.
Le caractère ubuesque d'une politique repose sur l'association de trois critères : l'arbitraire, la cruauté et le parodique.
samedi 18 décembre 2021
L'AP-HP à la dérive: lettre au Président de la République,
L'assistance Publique-Hôpitaux de Paris traverse une situation particulièrement difficile, en premier lieu en raison des difficultés de recrutement des personnels non médicaux et du manque d’attractivité de l'institution. Cela entraîne des fermetures de lits en nombre élevé et des pertes de chances parfois dramatiques pour les malades.
Par la lettre ci-jointe au président de la République, rédigée par Xavier MARIETTE, Jean-François HERMIEU, François SALACHAS et Bernard Granger, les signataires tentent d'alerter les pouvoirs publics sur cette situation jamais connue jusqu’à maintenant.
La crise ne se limite pas à l'AP-HP où cette lettre a déjà été signée par plus de 2000 médecins du CHU francilien.
Monsieur le Président de la République,
L’état moral, organisationnel et budgétaire de l’Assistance Publique - Hôpitaux de Paris (AP-HP) est au plus bas. Les personnels sont découragés et beaucoup démissionnent, y compris certains des meilleurs responsables médicaux. D’attractif, le CHU francilien est devenu répulsif. Il ne remplit plus sa mission de façon satisfaisante, malgré le dévouement et la qualité scientifique de notre communauté hospitalière.
En 2019, la « nouvelle AP HP » a été mise en place. Pour faire face à ses mauvais résultats budgétaires, la direction générale a instauré un nouveau découpage des structures intermédiaires. Les pôles, rebaptisés départements médico-universitaires (DMU) sont passés de 128 à 76, les groupes hospitaliers, rebaptisés groupes hospitalo-universitaires (GHU) de 12 à 6. La création de ces mastodontes ingouvernables a entraîné les effets que les plus lucides d’entre nous avaient prévus : des dysfonctionnements et un désordre supplémentaire dans une institution qui en comptait déjà beaucoup.
Comme anticipé, cette réorganisation qui n’a fait que créer des strates supplémentaires inutiles n’a pas amélioré les résultats financiers. Les prévisions budgétaires optimistes effectuées par le siège de l’AP-HP ne se sont pas réalisées. Le gouvernement a été contraint de renflouer les caisses du CHU francilien, comme il doit le faire au niveau national.
La seconde réforme de la direction de l’AP-HP a été la réduction du temps de travail quotidien des équipes soignantes dans le but de diminuer le nombre de jours de réduction du temps de travail (RTT) et d’économiser du personnel. La conséquence en a été de raccourcir les phases de transmission entre les équipes, de perdre le sentiment d’appartenance à un service et de dégrader les conditions de travail.
Une politique de recrutement archaïque visant à retarder au maximum les embauches, ainsi que des conditions de travail de plus en plus difficiles font qu’actuellement des centaines de postes de soignants ne sont pas pourvus. En conséquence, des lits sont fermés dans une proportion jamais vue, jusqu’à près de 20 %. Les soignants sont de plus en plus souvent contraints de refuser des soins médicaux et chirurgicaux, dont certains sont pourtant urgents et vitaux.
La bureaucratie est en perpétuelle extension. C’est un mal ancien, systémique. Il ne sera pas combattu par ceux qui le répandent. Se multipliant un peu plus chaque année, les exigences règlementaires multipliant un peu plus chaque année, les exigences règlementaires tatillonnes, voire absurdes, ainsi que les injonctions paradoxales ruissellent des ministères vers les agences régionales de santé, puis inondent tous les recoins de l’hôpital. Les « managers » présents dans toutes les strates inutiles multiplient tracasseries, réunions rapports sans intérêt, procédures irrationnelles, demandes abusives, commissions et sous-commissions à propos de n’importe quel sujet. Cette culture du chiffre, du blabla et des « process » sape le moral des hospitaliers les plus impliqués dans leur vocation, celle de soigner. Elle éloigne les soignants des malades et les pousse à quitter l’hôpital. Est-il normal de perdre bientôt autant de temps à justifier ce que l’on a fait que de consacrer du temps à le faire ? Est-il normal de compter dans nos structures 30% de personnels administratifs de plus qu’en Allemagne ?
Il y a près de quarante ans, il a été décidé de restreindre le nombre de médecins formés dans une logique comptable terrible : moins il y aura de médecins, moins il y aura de dépenses de santé. De plus, la politique hospitalière menée depuis plus de quinze ans a été caractérisée par les restrictions budgétaires et le néo-management qui sont en grande partie à l’origine du quasi-effondrement de l’hôpital public. La crise du COVID19 n’en est pas responsable. Elle a été au contraire l’occasion de retrouver du sens au métier des soignants. Pendant la première vague, les médecins et les soignants ont pris les rênes de l’hôpital en harmonie avec les administratifs qui leur ont donné les moyens nécessaires pour s’organiser et faire face. Mais le monde administratif d’avant a resurgi dès la première vague passée et a précipité le découragement des soignants. Le mal qui nous ronge était là bien avant le COVID-19, comme les hospitaliers en ont averti l’opinion publique et les responsables politiques, notamment depuis 2009 et la funeste loi Hôpital, Patient, Santé et Territoires (HPST) qui donnait tout pouvoir au directeur avec comme seule mission la maitrise des coûts.
Devant cette dégradation, votre gouvernement a répondu par des mesures financières, mais aussi par des mesures législatives certes prudentes mais qui permettent désormais aux hôpitaux de s’organiser comme ils le souhaitent. En donnant suite à cette demande, martelée depuis des années, il a suscité un espoir. Encore faut-il que les communautés hospitalières se saisissent de cette opportunité.
Il serait bon de rétablir une organisation simplifiée autour des fondamentaux que sont le service, l’hôpital et l’université. Toutes les structures intermédiaires doivent être remises en question, car elles paraissent souvent inutiles, gaspillent des ressources de plus en plus rares et nous distraient de l’essentiel. C’est selon ce schéma que l’APHP a vécu ses plus grandes heures.
Mais, cela serait peine perdue si on ne revient pas sur les restrictions budgétaires et le virage gestionnaire des années 1980, qui génèrent des conflits éthiques, une obsession comptable, une maltraitance managériale et soignante, sans parler du harcèlement et des suicides, et pour finir d’immenses pertes de chance pour les malades.
Il faut retrouver le respect de l’autonomie professionnelle, un management participatif associant les soignants. L’administration et la règlementation doivent être réduites au strict nécessaire, et se remettre au service des soins.
Il faut qu’au sein du service hospitalier, redevenu la base de l’organisation de l’hôpital, nos jeunes collègues puissent retrouver l’attrait pour la recherche, indispensable pour leur épanouissement et pour que l’AP-HP demeure le plus important centre de recherche médicale en France.
Dans le cadre de mesures d’urgence, Il faut mettre en œuvre une plus large autonomie des services, notamment dans la constitution des équipes de soins. Il doit revenir au chef de service et au cadre paramédical de déterminer les ratios de personnels non médicaux nécessaires pour la prise en charge des patients, de définir les fiches de poste de ces derniers, de garantir leurs horaires et leurs conditions de travail. On peut de cette façon redonner à l’hôpital son attractivité, et rétablir la confiance dans un management de qualité, respectueux des personnels et des patients. C’est la condition sine qua non d’un recrutement dont l’urgence est dictée par les conditions sanitaires.
Chaque jour de retard pris dans cette restauration de la capacité des services hospitaliers à remplir leurs missions aura des conséquences dramatiques sur la santé de nos concitoyens, dont vous serez en partie comptable. Vous avez l’opportunité de libérer cette fameuse « belle énergie » que vous aviez louée lors de la première vague, promettant alors un changement de paradigme et des moyens nouveaux. Le monde du soin attendait beaucoup du discours de Mulhouse. Il est aujourd’hui découragé, sans perspective et en colère.
Face au désespoir hospitalier, la poursuite de la politique en cours depuis au moins une décennie serait pire que tout. Cette politique a échoué. Nous voulons des réformes profondes qui en prennent le contrepied. La médecine hospitalière doit retrouver son sens et son enthousiasme, assurer le progrès médical et répondre aux besoins des malades. Pour cela, elle doit être ré-humanisée.
Nous vous prions, Monsieur Le Président, d’agréer l’expression de notre haute considération.
Libellés : HPST, SSR, PMSI, Réadaptation,
COVID-19,
Gouvernance,
Nouveau Management Public,
Qualité des soins
vendredi 8 octobre 2021
La Cour des comptes dénonce dix ans de réformes inabouties du financement des établissements et services: SSR, psychiatrie, accueil des personnes âgées et handicapées
"Les meilleurs livres sont ceux qui racontent ce que l'on sait déjà." George Orwell
Bon diagnostic, docteur, mais toujours pas de traitement efficace.
Alors que le CNOM appelle à enrayer le processus de fragmentation illisible des parcours qui est engagé en s'appuyant sur les revendications catégorielles de certains professionnels de santé, le rapport 2022 de la Cour de comptes sur la sécurité sociale dit ce que l'on sait déjà sur les SSR, la psychiatrie, l'accueil des personnes âgées et handicapées, mais assez bien pour qu'on le lise.
L'amélioration des parcours et la gradation des soins doivent se concevoir au regard des risques suivants pour lesquels nous n'avons pas de thermomètre en France (René Amalberti) bien loin des incantations officielle au virage ambulatoire et bientôt domiciliaire. Mal conçus et mal accompagnés même si c'est à partir d'idées fort bonne de soi qui correspondent aux attentes de nombreuses personnes, ils ne créent que du malheur en transférant les soins et charges vers les patients et les familles dans une perspective financière qui tend vers la dé-protection sociale.
Typologie des risques (Martinez 2002, cité dans le rapport de Marie-Aline Bloch et al. sur la coordination dans le champ sanitaire et social
- Discontinuité des soins
- Chevauchements de compétences
- Prises en charges inadaptées
Rapport de la Cour des comptes sur la sécurité sociale 2021: SSR, psychiatrie, accueil des personnes âgées et handicapéeshttps://www.syfmer.org/wp-content/uploads/2021/10/Cour-des-comptes-Securite-SSR-PSY-PAPD-PH-2021.pdf- 10 ans de réformes inabouties face au besoin de soins gradés, plus pertinents et plus inclusifs.
- Echecs répétés des nomenclatures GHM à visée tarifaire page 274 (les GME en SSR)
- Incertitudes sur la dotation populationnelle page 283 (un bel encadré)
- Garder de la cohérence nationale entre les travaux trop isolés des différentes ARS page 286
- Errances de la concertation page 288 (un bel encadré aussi).
Le diagnostic en SSR était déjà bien posé par la Cour des comptes en 2012:
Réformer les autorisations en cohérence avec le financement?
Depuis 2012, on n'a pas amélioré grand chose de la classification à visée tarifaire censée couvrir 50% du financement SSR, mais on a inventé la dotation populationnelle qui doit couvrir 35 à 40%. Elle risque d'être très politique, aidant les gros à maigrir moins vite que les maigres, et trop à la main des ARS.
Méditons sur l'intrication étroite des trois leviers identifiée par la Cour: incitatifs financiers, autorisations et CPOM. Ne pourrait-on pas tenter de les aligner un tantinet?
D'ici à ce que la Cour demande comme la plupart des acteurs en SSR un lien cohérent entre autorisations et financements dans ce fourre-tout invraisemblable de finalités de soins auquel on veut appliquer une tarification au séjour unique avec un PMSI uniforme, ce n'est qu'une question d'éléments de langage, car elle le disait déjà en 2012 et personne ne l'a entendue.
Pour ceux que cela intéresse au sujet des réformes des SSRA propos des risques dans les parcours de soins ou de santé
La question des ratios en SSR en situation d'absence de mesures des principaux dysfonctionnements de l'accès à la réadaptation (discontinuité des soins, chevauchements de compétences et prises en charge inadaptées) se pose donc avec d'autant plus d'acuité que les conditions de fonctionnement SSR sont et seront minimalistes dans le contexte de financements lissants qui prennent des moyennes pour des normes.
1. L’inévitable croissance des risques associés aux soins : comment s’y préparerPr. René Amalberti, Professeur de physiologie, Conseiller sécurité des soins: 20 minutes assez décapantes!
2. Impact des ratios sur les EIGSous-effectifs d’infirmiers et sécurité du patient : une petite revue de question par René Amalberti
3. Un article du Lancet de 2021 qui n'est pas en teste intégral
Effects of nurse-to-patient ratio legislation on nurse staffing and patient mortality, readmissions, and length of stay: a prospective study in a panel of hospitals
La question des ratios en SSR en situation d'absence de mesures des principaux dysfonctionnements de l'accès à la réadaptation (discontinuité des soins, chevauchements de compétences et prises en charge inadaptées) se pose donc avec d'autant plus d'acuité que les conditions de fonctionnement SSR sont et seront minimalistes dans le contexte de financements lissants qui prennent des moyennes pour des normes.
1. L’inévitable croissance des risques associés aux soins : comment s’y préparer
Pr. René Amalberti, Professeur de physiologie, Conseiller sécurité des soins: 20 minutes assez décapantes!
2. Impact des ratios sur les EIG
Sous-effectifs d’infirmiers et sécurité du patient : une petite revue de question par René Amalberti
3. Un article du Lancet de 2021 qui n'est pas en teste intégral
Effects of nurse-to-patient ratio legislation on nurse staffing and patient mortality, readmissions, and length of stay: a prospective study in a panel of hospitals
Libellés : HPST, SSR, PMSI, Réadaptation,
Gestion des risques,
Handicap,
Parcours de soins,
Réadaptation
dimanche 11 juillet 2021
Initiation à l'ubulogie clinique: articles clés pour changer de référentiel
Introduction à l'ubulogie clinique
Nous empruntons le terme d’ubulogie à l’historien Pascal Ory qui l’a proposé dans le journal Le Monde du 4 octobre 1979 (« Pour une ubulogie »). Il s’agissait, en référence à l’œuvre d’Alfred Jarry, d’explorer la dimension absurde de régimes dictatoriaux de Centrafrique. Appliquée à la régulation des systèmes de santé, l’ubulogie clinique peut être définie comme la généalogie des référentiels de l'action publique en santé, sous leur aspect cognitif, prescriptif et performatif. Il s'agit de comprendre pourquoi certains mythes rationnels aboutissent à des décisions absurdes et à des pratiques parfois désastreuses allant à l'inverse des objectifs affichés par les politiques publiques. Le premier article de ce florilège est celui de Philippe Bezes qui refuse une approche univoque soit par la clé du néolibéralisme soit par celle de la rationalisation. Il y a des référentiels et chacun est un patchwork idéologique, et leurs modalités d'application s'inscrivent dans le chemin de dépendance de chaque pays.
La pièce d’Alfred Jarry, Ubu Roi, renvoie au caractère apparemment irrationnel des stratégies absurdes qui conduisent les acteurs au cynisme et au désarroi. Partout les systèmes de santé sont soumis à une réingénierie dans laquelle les uns voient le triomphe de la rationalité gestionnaire et d'une gouvernance technocratique et les autres le triomphe du profit dans une version néolibérale. Aux yeux des usagers, des soignants et de nombreux managers de santé, les décisions qui président à cette réingénierie, les réformes néo-managériales et la novlangue incantatoire qui les soutiennent témoignent d'une déconnexion croissante entre le prescrit et le réel, entre qualité des soins et modèle de production des soins, y compris en termes de performance des organisations. L'économie industrielle est soumise à des contraintes
Valérie Iles pose ainsi la question clé de cette généalogie du sentiment de l'absurde à propos du NHS: comment peut-on contraindre des soignants consciencieux et soucieux d'autrui à pratiquer de mauvais soins, les poussant de plus en plus souvent au désespoir et parfois au suicide?
L'Ubulogie clinique peut donc être définie comme la généalogie des stratégies absurdes en santé, et la 'Pataclinique comme l'étude systématique des effets des solutions imaginaires en santé. Voici une vingtaine d'articles clés, et plus si affinités, pour susciter la vigilance critique et l'ingérence organisationnelle.
Néanmoins, il convient d’être prudent face au constat de l'absurde. Si la crise de l'intelligence collective semble souvent plus féconde pour expliquer la crise des référentiels de santé publique que la théorie du complot, derrière les injonctions paradoxales, les décisions et stratégies en apparence absurdes, la généalogie peut déceler les affinités électives entre les différentes formes du Nouveau management public et les stratégies internationales d'ajustement. Elle peuvent aboutir de façon inéluctable à enfermer les parties prenantes dans la cage d’acier de Max Weber. Voir cet autre lien et encore ici.
Le 21 mars 2020: les Editions Raisons d'Agir et les auteurs ont décidé de rendre accessible gratuitement l'ouvrage co-rédigé par
A propos des réformes de l'hôpital public, 2019.
Articles fondamentaux
Action publique et politiques publiques de santé
BRINGING THE HEALTH CARE STATE BACK IN Les embarras politiques d’une intégration par fusion : le cas des Agences Régionales de Santé
Frédéric Pierru et Christine Rolland Revue française de science politique 2016/3 (Vol. 66).
Les systèmes de santé entre conceptualisation économique et reconceptualisation politique Convergences européennes et traductions nationales.
Patrick Hassenteufel
Où va le management public? Par Maya Bacache-Beauvallet, 20/01/2016
Napoléon au pays du New Public Management L'exemple de la « déconcentralisation » de la politique de santé - Frédéric Pierru Savoir agir 2010
LE MANDARIN, LE GESTIONNAIRE ET LE CONSULTANT
Le tournant néolibéral de la politique hospitalière Frédéric Pierru - Le Seuil - Actes de la recherche en sciences sociales 2012/4 - n° 194 Texte en pdf
Sociologie des professions
New Public Management et professions dans l’État : au-delà des oppositions, quelles recompositions ? New Public Management and professions in the public administration: Beyond opposition, what new patterns are taking shape? Philippe Bezes, Didier Demazière, Thomas Le Bianic, Catherine Paradeise, Romuald Normand, Daniel Benamouzig, Frédéric Pierru et Julia Evetts
INTERVIEW DE FLORENT CHAMPY À L'OCCASION DE LA PARUTION DE "NOUVELLE THÉORIE SOCIOLOGIQUE DES PROFESSIONS" - Autre entretien
Une nouvelle étape dans la sociologie des professions en France - Nadège Vézinat
En anglais mais incontournable:
Archives ouvertes: New public management and professionals in the public sector
Philippe Bezes, Didier Demazière, Thomas Le Bianic, Catherine Paradeise, Romuald Normand, Daniel Benamouzig, Frédéric Pierru, Julia Evetts
A rapprocher de: Why Reforming the NHS Doesn’t Work The importance of understanding how good people offer bad care Valerie Iles
Economie de la santé
Réformer l’hôpital comme une entreprise. Les errements de trente ans de politique hospitalière (1983-2013) Jean-Paul Domin
Monopole mutualiste versus concurrence dans le secteur de la prévoyance complémentaire. Retours sur un débat méconnu (1983-1985) Jean-Paul Domin
Dans Revue Française de Socio-Économie 2021/1 (n° 26), pages 67 à 86 (attention pas en texte intégral)
Le professionnel et le "système" : l’intégration institutionnelle du monde médical Daniel Benamouzig Frédéric Pierru
Le marché de la santé et la reconstruction de l’interaction patient-médecin 2012 Philippe Batifoulier
Concurrence par comparaison et transformations quasi-marchandes. L’hôpital public aux prises avec la Tarification à l’activité Pierre-André Juven
La tarification à l’activité (T2A) à la française Entretien avec Brigitte Dormont, Propos recueillis par Frédéric Pierru (attention pas en texte intégral)
De quoi la T2A est-elle le nom? Jean-Claude Moisdon (attention pas en texte intégral)
Managing the myths of Healthcare Henry Mintzberg - Ici: La bureaucratie professionnelle
Vers un appauvrissement managérialiste des organisations de services humains complexes ? Alain Dupuis, Luc Farinas. Nouvelles pratiques sociales Volume 22, numéro 2, printemps 2010, p 51-65 Pratiques sociales et pratiques managériales : des convergences possibles ?
Lean production et modèles de valeur Une approche régulationniste par le travail
Gouvernance et fusions d’établissements sociosanitaires Alain Dupuis et Luc Farinas et Louis Demers
Les Français moins soignés par leurs généralistes : un virage ambulatoire incantatoire ? Pierre-Louis Bras
Sciences de gestion
Vers un appauvrissement managérialiste des organisations de services humains complexes ? Alain Dupuis, Luc Farinas. Nouvelles pratiques sociales Volume 22, numéro 2, printemps 2010, p 51-65 Pratiques sociales et pratiques managériales : des convergences possibles ?
Lean production et modèles de valeur Une approche régulationniste par le travail
Gouvernance et fusions d’établissements sociosanitaires Alain Dupuis et Luc Farinas et Louis Demers
Santé publique
COMMENT LE COVID TRANSFORME LE DÉBAT SUR LES DÉPENSES DE SANTÉ Pierre-Louis Bras
L'expert et la décision en santé publique Didier Tabuteau Lire aussi Santé et liberté
Pouvoirs publics et professions de santé Didier Tabuteau Lire aussi Loi de santé publique et politique de santé
Crise de la médecine ou crise de l'antimédecine ? Michel Foucault
L'expert et la décision en santé publique Didier Tabuteau Lire aussi Santé et liberté
Pouvoirs publics et professions de santé Didier Tabuteau Lire aussi Loi de santé publique et politique de santé
Crise de la médecine ou crise de l'antimédecine ? Michel Foucault
Anthropologie
2011- Pour une socio-anthropologie des dispositifs délibératifs (P. Lavigne-Delville)
La santé publique entre soins de santé primaires et management Bernard Hours
L’expertise et le changement dans les politiques publiques (P. Lavigne-Delville)
COMMENT LE COVID TRANSFORME LE DÉBAT SUR LES DÉPENSES DE SANTÉ Par Pierre-Louis Bras
LA VALEUR SOCIALE DU CHIFFRE La quantification de l'action publique entre performance et démocratie Albert Ogien La Découverte | « Revue Française de Socio-Économie » 2010/1 n° 5
Mutation du patient et construction d’un marché de la santé. L’expérience française [1] Batifoulier, Domin et Gadreau 2008
Économie politique de la santé. Un exemple exemplaire (Batifoulier, Domin)
Gouvernance et fusions d’établissements sociosanitaires Alain Dupuis et Luc Farinas et Louis Demers
Le professionnel et le ”système” : l’intégration institutionnelle du monde médical Daniel Benamouzig, Frédéric Pierru
Quelques articles de plus
Mutation du patient et construction d’un marché de la santé. L’expérience française [1] Batifoulier, Domin et Gadreau 2008
Économie politique de la santé. Un exemple exemplaire (Batifoulier, Domin)
Gouvernance et fusions d’établissements sociosanitaires Alain Dupuis et Luc Farinas et Louis Demers
Le professionnel et le ”système” : l’intégration institutionnelle du monde médical Daniel Benamouzig, Frédéric Pierru
Les mythes du management James Marsh
ACTIVITÉS ET PROCESSUS, MODÉLISATION GESTIONNAIRE ET COMPORTEMENTS DES ACTEURS Lucien Véran
Comment expliquer la présence d'organisations à but non lucratif dans une économie de marché?: l'apport de la théorie économique Bernard Enjolras
“La santé publique comme nouvelle moralité.” Raymond Massé
Managing Government, Governing Management. Henry Mintzberg
GÉRER LES SOINS DE SANTÉ ET LE TRAITEMENT DE LA MALADIE Sholom Glouberman et Henry Mintzberg HEC Montréal - Gestion 2002/3 - Vol. 27 pages 12 à 22 - Article en pdf (N'est plus hélas en accès intégral!) Cet article est une synthèse de plusieurs articles en anglais de Glouberman et Minztberg consacrés au systèmes de santé
La bureaucratie professionnelle Henry Mintzberg. Ce chapitre est extrait de "Structures et dynamique des organisations"
Why Reforming the NHS Doesn’t Work The importance of understanding how good people offer bad care Valerie Iles
ACTIVITÉS ET PROCESSUS, MODÉLISATION GESTIONNAIRE ET COMPORTEMENTS DES ACTEURS Lucien Véran
Comment expliquer la présence d'organisations à but non lucratif dans une économie de marché?: l'apport de la théorie économique Bernard Enjolras
“La santé publique comme nouvelle moralité.” Raymond Massé
Managing Government, Governing Management. Henry Mintzberg
GÉRER LES SOINS DE SANTÉ ET LE TRAITEMENT DE LA MALADIE Sholom Glouberman et Henry Mintzberg HEC Montréal - Gestion 2002/3 - Vol. 27 pages 12 à 22 - Article en pdf (N'est plus hélas en accès intégral!) Cet article est une synthèse de plusieurs articles en anglais de Glouberman et Minztberg consacrés au systèmes de santé
La bureaucratie professionnelle Henry Mintzberg. Ce chapitre est extrait de "Structures et dynamique des organisations"
Why Reforming the NHS Doesn’t Work The importance of understanding how good people offer bad care Valerie Iles
Sélection d’articles en ligne, par auteur
Libellés : HPST, SSR, PMSI, Réadaptation,
Action publique,
Economie de la santé,
Gouvernance,
Nouveau Management Public
dimanche 18 avril 2021
Quand ONDAM et T2A s'emmêlent: la régulation fictive de la machine à guérir
A propos de la note de Pierre-Louis Bras intitulée
"Comment le Covid transforme le débat sur les dépenses de santé"
La fiction de l'ONDAM - Une régulation sans pilote
Figure 1: le trilemme des politiques de santé
La note de Pierre-Louis Bras pour Terra Nova est remarquable. Quelqu'un qui est considéré comme un expert du système ose poser la question de la régulation et de son incapacité actuelle à définir les besoins, la réponse adaptée et donc une ONDAM technique qui soit autre chose qu'un enfumage politique.
- La régulation rationnelle et scientifique a tout son intérêt mais elle est aujourd'hui balbutiante: son modèle - à partir d'un modèle causal des déterminants de santé on décrit et on mesure les besoins et on planifie une offre qui va répondre à la demande qu'on définit sans les utilisateurs ni les professionnels - est aujourd'hui incapable de fonder les besoins en raison.
- La régulation par le marché a peut-être certains intérêts mais a beaucoup trop de défaillances pour constituer le modèle fondamental de régulation.
- La régulation professionnelle qui défend d'être la seule capable d'allier poiesis (production) et praxis (sens ou valeur de l'action qui est de répondre aux besoins... ou bien à la demande?)
- La régulation par les partie prenantes pourrait s'approcher de la démocratie, sans y adjoindre d'adjectif polluant, qui prendrait en compte autant que de besoin le point de vue des usagers et des associations. Mais personne pour le moment ne sait comment faire pour trouver un équilibre.
Toujours les mêmes querelles depuis la révolution française
Pourquoi ne peut-on jamais surmonter ce trilemme fondamental état, marché et professions et pourquoi rejoue-t-on sans cesse les débats aporétiques de la scène révolutionnaire?
- Parce que pour le moment tout le monde parle de besoins de santé comme s'ils allaient de soi alors que nous ne sommes pas capables aujourd'hui d'articuler le champ de la santé publique avec celui de la médecine - ou de la clinique - pour inclure les professionnels du soin individuel - qui applique(nt) des savoirs abstraits à des cas concrets dans des pratiques prudentielles.
- Parce qu'on continue la surenchère politico-médiatique dans le "plus global que moi tu meurs"," plus biopsychosocial que moi tu meurs", "plus défenseur que moi des malades chroniques, des vieux, des malades mentaux, des handicapés, du care, des fragiles, des vulnérables, des mourants, tu meurs...
- Nos pauvres plans de santé publique se résument à 4 ou 5 priorités issues du lobbying, inévitable certes, mais qui ne s'appuie sur aucun jeu de données robuste.
Figure 2: à la recherche de la valeur des soins de santé
Les fonctions de l'hôpital: les composantes de la valeur des soins
Un vide abyssal saute aux yeux dès qu'on aborde la question des besoins, c'est l'absence d'un système d'information doté de catégories consistantes.
Robert Fetter, inventeur de la T2A aux USA, était un spécialiste de la production des entreprises et son approximation de la fonction de production de l'hôpital était grossière. Face à une définition purement curative de la fonction de l'hôpital, décrétant que les fonctions sociales et d'hébergement n'existaient plus, comment aurait-il pu inventer le contraire de ce qu'on lui prescrivait? Mais personne n'a fait évoluer son modèle depuis un demi-siècle. Voila bien le Bullshit management!
Cela donne le sentiment que le diviser pour régner des stratégies politiques d'ajustement est à l'ouvrage! Mais gardons nous de toute théorie du complot.
Pour sortir de ces querelles de cour de récréation, il faudrait se mettre d'accord sur la valeur du soin individuel (la clinique) et comment la concilier avec l'intérêt collectif et la soutenabilité en contexte de rationnement. Le système national de santé britannique (NHS) a tenté de définir cela en verbes d'action autrement dit par les finalités ou composantes de la valeur des soins pour les bénéficiaires:
- Ne pas mourir prématurément
- Bénéficier de soins au long cours pour améliorer la qualité de vie
- Récupérer ou préserver un niveau de fonctionnement optimal
- Avoir une expérience positive des prestations et des soignants
- Bénéficier de traitements et de soins dans un environnement sécurisé et éviter les pertes de chances
Il est évident que les composantes n'ont de sens que reliées aux autres et pourtant on continue à nous faire croire qu'on produit des groupes homogènes de diagnostics?
Nos technocrates à courte vue ont voulu faire coller la segmentation temporelle des séjours - courts, moyens et longs - aux fonctionnalités de la valeur des soins.
- L'hôpital aigu c'est le soin curatif: la machine à guérir (depuis 1940) ,
- Les SSR c'est la réadaptation
- Les soins de ville, les soins chroniques en sanitaire ou médico-social, c'est pour l'art d'accommoder les restes, ces besoins dont on a décidé qu'ils ne faisaient pas partie du modèle de valeur de l'hôpital! Ubuesque!
Une prestation qui a du sens, doit répondre simultanément aux cinq fonctionnalités approchées par le NHS
Les professionnels au contact des patients et en tenant compte de leurs attentes organisent les soins en combinant ces fonctions, non selon des flux de travail abstraits et myopes définis par la production des résultats proposés par le contrôle de gestion.
Ne cherchez pas plus loin pourquoi nos médecins, soignants et managers lucides sont si désespérés, fuient et pourquoi l'on observe un telle baisse continue du taux de motivation, exponentielle depuis l'épidémie COVID.
Machines à guérir: de la régulation aux pseudo-marchés
En 1977 Georges Canguilhem publie dans le journal Le Monde un article intitulé "Les machines à guérir". Relions cette analyse à celle de Pierre-Louis Bras dur la régulation.
Pour renouveler le cadre conceptuel des soins de santé, il faut considérer d'un même regard la régulation macro du système de santé, sa gouvernance et le modèle de production prescrit pour les activités au niveau microéconomique. Il est indispensable d'articuler l'absence de pilotage politique du bateau ivre avec l'absurdité de la T2A à la française.
Cette articulation passe par la gouvernance définie par la loi HPST, pour le moment à peine modifiée à la marge. "L'argent suit le patient" est le dogme appliqué au nouveau management public des soins de santé individuels, mais pour quel service? Personne ne le sait puisque les prestations hospitalières ne se limitent en rien à la guérison d'une maladie aigue ou aux soins d'une maladie chronique malgré le credo de la "machine à soigner", introduit dès 1940. Quel est donc le produit que l'argent doit suivre? Quelles données a-t-on pour le savoir? Pour l'anticiper?
La réponse n’est pas de nature logique, elle est politique.
Les apories de la régulation marchande valent aussi bien pour les apories de la régulation démocratique ce que confirme bien l'approche néolibérale aux sens de la concurrence régulée par l'état. L'asymétrie d'information se conjugue au risque avéré de faire monter l'usager dans le système comme bras armé du régulateur comme le client est le bras armé de l'actionnaire (François Dupuy: la faillite de la pensée managériale). Comment éviter une transparence illusoire quand c'est une opacité croissante que nous constatons à notre niveau de petits techniciens de santé ? Qui gardera les gardiens des données?
Un système, en utilisant une métaphore organique, a des boucles d'autorégulation inconscientes que la régulation consciente ne peut jamais compenser si elles sont détruites, comme dans la maladie de Parkinson où la pyramide de commandement du mouvement volontaire s'épuise à ramer contre un système nerveux où toute fluidité du mouvement a disparu.
La régulation professionnelle a certes au niveau macro ses limites corporatistes au sens négatif du terme, celui de la défense excessive des intérêts catégoriels.
Mais ce que détruit surtout le pilotage par les coûts au niveau macro, et les pseudo-marchés au niveau micro, c'est la régulation professionnelle au niveau des coopérations micro-systémiques: au contact du patient que servent nos équipes et au niveau de l'organisation des soins (cure et care) puisque les logiques professionnelles conditionnent l'organisation des soins de façon radicalement différente de la logique managériale portée par le triple dispositif ONDAM-LFSS / gouvernance post-loi HPST / T2A. Cette trilogie ne peut que conduite à exclure la logique professionnelle des trois niveaux macro, méso et micro-systémiques.
Tout ça apparaît très simplement en mettant bout à bout organisation professionnelle de Mintzberg, le second Eliott Freidson, celui du professionnalisme que Frédéric Pierru et Florent Champy nous ont fait découvrir, les pratiques prudentielles fondées sur la sagesse pratique, les compétences clés de l'économie de la connaissance quand une régulation d'apprentis sorciers ne la détruit pas.
Le mythe de la compétition efficiente a la vie dure
Le mythe du pseudo marché qui tend miraculeusement vers la firme parfaite est une religion dont les croyants sont légions et qui permet de gober la fiction de l'ONDAM. L'effondrement de l'hôpital, des soins en ville et dans le secteur médico-social, accentué par l'épidémie, a-t-il fait litière de la yardstick competition que Michaël Porter tente de ressusciter sous forme de value based competition. Le mythe de la compétition efficiente en santé a la vie dure.
Mais si on n'y croit plus, alors on commence à se poser des questions, comme Pierre-Louis Bras, sur la définition des besoins, sur les effectifs nécessaires, sur le niveau de rémunération nécessaire, sur la qualité de vie au travail, sur les investissements. Peut-être (accès d'optimisme) que le moment COVID nous amène au bord d'un changement?
Comment a émergé la machine à soigner à l'opposé des besoins des malades et de la transition sanitaire?
S'agissant de "machine à soigner" il faut essayer de comprendre comment et pourquoi la fonction sociale et d'hébergement de l'hôpital s'est trouvée niée dans les objectifs prescrits, alors qu'elle reste bien réelle dans les objectifs opérationnels cure et care des soignants. Attention ici aux idéologies professionnelles amplifiées par certains politiques: on trouve autant de médecins care que d'infirmières purement cure ou d'assistantes sociales croyantes dans la fonction de production purement curative de l'hôpital. Cela dépend non seulement des disciplines médicales et des professions mais peut-être surtout des conditions et modes d'exercice.
Résumer la fonction de l'hôpital à guérir et soigner est une absurdité
Les auteurs sérieux, même Jean de Kervasdoué, l'introducteur célèbre du PMSI de la T2A en France, savent que résumer la fonction de l'hôpital à guérir et soigner est une absurdité et qu'il faut valoriser les autres fonctions qui sans cela sont des" OVNI": des objets de valorisation non identifiés. Cela permet d'aborder notamment les différences de fonction entre public et privé.
Une fois définies les fonctions: pourquoi pas celles du NHS et de l'OCDE (nomenclature fonctionnelle de l'ICHA, le système international des comptes de la santé) jusqu'à ce qu'on trouve mieux dans la littérature, n'importe quel MBA, même tombé du nid, sait qu'il faut les valoriser pour bien rendre le service.
La France ne considère pas, faute de système d'information, la fonction de réduction des incapacités: cela concerne pas seulement ma discipline mais bien entendu la gériatrie, la psychiatrie, au delà, toutes les disciplines et professions qui s'occupent de maladies chroniques susceptibles d'entrainer des limitations fonctionnelles à risque de handicap. Difficile de comprendre pourquoi. Essayons.
Entre 1940 et 1970 s'est élaborée la prescription de l'hôpital "machine à soigner". La loi Boulin de 1970 et lois de 1975 sur le handicap et le médico-social qui la suivent constituent une clé pour la séparation des soins et du social. L'Etat régulateur surfait-t-il alors sur l'anti-médecine d'Ilitch et la fin du grand enfermement de Foucault qui aboutira au "nouveau moyen âge psychiatrique"?
Le handicap considéré comme problème social et politique (état plus que processus) s'est transporté dans le champ médico-social, bientôt décentralisé, celui des "français du département" avec les lois de décentralisation. Notons que l'approche gérontologique a gardé une vision plus médicalisée (paternaliste pour certains) mais relativement intégrée du handicap de la personne âgée alors que pour les moins de 60 ans la vision démédicalisée a été prédominante, dans le but de laisser les orientations sous contrôle des associations et des familles et non à une vision médicale sous contrainte gestionnaire.
De ce fait les dysfonctionnements des parcours issus du dispositif législatif et réglementaire sont très différents selon l'âge; mais au fait, quand est-ce qu'on est vieux? A 60 ans?
Son coté sanitaire, la "perte d'autonomie" temporaire ou définitive s'est trouvée rayée des radars, du PMSI et des systèmes d'information du monde prescrit, alors que les épidémiologiste tentent d'analyser les incapacités dans la population (limitations fonctionnelles et restrictions d'activité), mais sans aucune connexion avec la trilogie rationaliser, planifier, contrôler qui guide notre NMP en santé et légitime l'ONDAM.
Filières inversées: le cercle vicieux
En revanche dans le monde réel il fallait bien organiser des "filières" pour mettre la poussière médico-économique sous le tapis, pour réduire les lits aigus et répondre fit à un T2A curative.
Tout était en place pour forcer le système à construire des "filières inversées", guidées par les contraintes de production de l'amont et non par les besoins personnalisés du patient, exactement comme Galbraith père le décrivait dans "le nouvel état industriel".
Comme le problème social et d'hébergement restait bien réel il a été externalisé sur les SSR, peut-être sur la psychiatrie qui gère à la fois son aspect aigu et post-aigu, non sans conflits.
Ceci empêche en permanence la détermination et la valorisation des fonctions des SSR, entre intégration verticale par l'aigu en flux poussés et différenciation des activités spécialisées qui seraient adaptées aux "besoins" à supposer qu'on sache les déterminer de façon un peu plus objective.
Imaginez un ingénieur à la fois suffisant et insuffisant qui concevrait d'en haut le système de santé: il aboutirait peut-être à la confusion de la segmentation temporelle des parcours et celle de fonctions de l'hôpital
- L'hôpital aigu s'occupe de traiter la maladie et de soigner au minimum pour produire des GHM; ce minimum vu de gestionnaire ne plait guère aux soignants, qui fuient.
- Les SSR, secteur aussi confus qu'exubérant est de plus en chargé de "dégager" les questions sociales et d'hébergement et ce quelle que soit la discipline d'autorisation
- La "ville" et le secteur médico-social sont censés accommoder les restes, les fonctions de la santé auxquelles on a de moins en moins répondu en amont du fait même de cette modélisation ubuesque. La ville est censée et un secteur social et médico-social bunkérisés sont censés mettre en place un système de soins et d'aide pérenne, étroitement intriqué aux politique d'accompagnement du handicap, bref tout ce dont on a prescrit à l'hôpital de ne pas s'occuper. CQFD. Cercle vicieux autobloquant.
La machine à soigner: une fiction dangereuse
La machine à soigner est avant tout un fantasme d'ingénieur Shadock au service d'un système politique qui cultive l'art d'ignorer les malheureux, les vieux et les handicapés.
Près de 50 ans après Fetter on n'a quasiment rien trouvé depuis pour améliorer son modèle centré sur le diagnostic? Paresse intellectuelle? Immobilisme français?
Serait-ce excessif de parler d'un nouveau moyen-âge sanitaire à force d'ignorer résolument et contre l'évidence les questions sociales?
Voilà pourquoi quand j'entends des perdreaux de l'année de la performance et autres "coordinateurs de parcours" et grand prêtres des dispositifs d'appui à la coordination nous donner des leçons sur le care, la responsabilité collective, la qualité déconnectée de tout moyen et la bientraitance, la moutarde me monte au nez.
Les composante de la valeur des soins sont inséparables de celles de l'accompagnement social
Tous les pays ont des problèmes de frontière quand il s'agit de tracer les nuances subtiles qui séparent malades et malheureux. Il suffit de lire les analyses sur les définitions et la comparabilité qui accompagnent les statistiques de l'OCDE.
Néanmoins, pour reconstruire l'hôpital, il faut simultanément reconstruire les soins de ville mais aussi l'action sanitaire et sociale.
Soigner les gens pour les laisser sans soins ni accompagnement après, mais aussi avant dans un cycle de maladies et conditions chroniques, ne peut conduire qu'à des résultats médiocres et désespérants pour les soignants comme pour les travailleurs sociaux.
Pour revenir sur la grande fragmentation française, citons Pierre Gauthier:
"le paysage sanitaire et médicosocial a été empoisonné pendant au moins vingt ans par le jeu combiné des lois Boulin du 31 décembre 1970 et « sociale » du 30 juin 1975, coupant le champ des politiques hospitalières du champ médicosocial. Cette dichotomie était directement inspirée par le souvenir honteux laissé par la prise en charge des personnes handicapées dans les hospices et les hôpitaux psychiatriques. Mais à la longue elle a conduit à des conflits négatifs de compétence dont furent victimes des catégories entières de malades qui relevaient à la fois de soins et d’un accompagnement social : malades mentaux stabilisés, personnes victimes de traumatismes crâniens, autistes. Je n’hésite pas à dire que les retards pris dans notre pays dans ce dernier domaine lui sont directement imputables (au-delà de la prévalence excessive d’une approche doctrinale). Cette coupure, peut être inévitable au début mais devenue perverse et gravement nuisible, a été abrogée progressivement dans les textes à partir du milieu des années 1990, puis dans une des ordonnances Juppé. On peut craindre que cette coupure, abrogée dans les textes, subsiste dans les têtes malgré l’affirmation très forte du principe de la fongibilité asymétrique qui ne peut que « doper » le secteur médicosocial (...)"
20 ans seulement? Gauthier semble ici très optimiste. Ni la loi HPST ni la "déconcentralisation", comme la nomme si bien Frédéric Pierru, n'ont rien changé à la fragmentation institutionnelle, financière et culturelle dénoncée par les rapports (dont le rapport Larcher) qui ont conduit à la création des ARS.
Nous ne pouvons que partager ce constat de Gauthier, y compris la prévalence excessive de l'approche doctrinale!
Libellés : HPST, SSR, PMSI, Réadaptation,
Action publique,
COVID-19,
Gouvernance,
Handicap,
Nouveau Management Public
mardi 13 avril 2021
Quand le COVID questionne les mythes et impostures économiques
Je crois utile d'attirer l'attention sur la note de Pierre Louis Bras pour le think tank Terra Nova
La crise sanitaire et les difficultés pour y faire face questionnent les mythes et impostures économiques: la concurrence par les résultats devait conduire les "firmes" soignantes simultanément vers l'effectif optimal, l'organisation efficiente et la qualité des soins (théorie de la yardstick competition*).
Dans cette vision des lendemains qui chantent, il fallait donc ne fixer ni ratios de soignants, ni conditions techniques de fonctionnement et laisser faire l'assainissement du marché!
Nous voyons le triste résultat de ces méthodes et croyances appliquées à un système qui est tout sauf un vrai marché.
La détermination de l'ONDAM à partir d'une fausse évaluation des besoins de santé "est profondément inadaptée, tant d’ailleurs pour les établissements de santé que pour les soins ambulatoires. Centré sur la valorisation des efforts de maîtrise des dépenses, il est organisé autour de sujet annexes mais ne prend pas en compte les réalités concrètes qui comptent vraiment : la demande de soins et son évolution, les effectifs mobilisés pour délivrer les soins, leurs conditions de travail et leur niveau de rémunération, le niveau des investissements dans le système de santé." Pierre-Louis Bras
Comment le Covid transforme le débat sur les dépenses de santé. Pierre-Louis Bras
* Lisez cet article clé de Shleifer : la T2A est un système comptable d'allocation de ressources certes très grossier en France, incapable de capter la valeur des soins parce que fondé sur un modèle purement curatif de la production des soins, les groupes reliés au diagnostic. Il est encore plus loin d'être au point en SSR et en psychiatrie qu'en aigu. Nul ne peut se passer de comptabilité de gestion et de méthodes d'allocation, mais on n'était pas obligé d'en faire un pseudo-marché sous enveloppe fermée c'est-à-dire un non sens pour les économistes libéraux eux-mêmes.
Libellés : HPST, SSR, PMSI, Réadaptation,
Action publique,
Economie de la santé,
Qualité des soins
lundi 22 mars 2021
COVID et Casse du siècle: l'évolution des lits hospitaliers depuis 1980
Ce message concerne l'évolution des lits hospitaliers depuis 1980. Le diamètre du tuyau hospitalier est plus que jamais un problème majeur. A la lecture de ces chiffres, il est tentant d'adhérer au titre de Pierru, Juven et Vincent: "La casse du siècle."
Il faudrait étudier en parallèle les réductions d'effectifs aboutissant à des ratios de soignants qui rendent impossible le fonctionnement les lits encore ouverts et ont aussi réduit la flexibilité d'adaptation face à l'épidémie.
Il faut aussi considérer la fragilisation des compétences collectives d'équipe, un des points aveugles de la nouvelle gestion des RH. Cette gestion par les coûts du personnel qui confond métier et fonction détruit les compétences clés et engendre des difficultés croissantes pour travailler en équipes stables et formées. Cela entraîne notamment l'impossibilité de prendre en SSR des patients trachéotomisés mais non ventilés, ce qui était autrefois possible et qui retentit sur toute la fluidité en amont. Prétendre coordonner d'en haut des équipes asphyxiées qui ont perdu la possibilité de coopérer en bas relève de la pathologie d'un management trop exclusivement soumis aux logiques financières.
"Dans notre pays, la densité de lits d’hôpitaux est passée de 11,1 lits pour 1000 habitants au début des années 1980 à 6,0 en 2017, soit -46 %, presque une division par deux sur cette période de 37 ans. Jean Gadrey
Le désastreux plongeon des capacités hospitalières depuis les années 1980 : comparaisons internationales JEAN GADREY (figure 1)https://blogs.alternatives-economiques.fr/gadrey/2020/04/01/le-desastreux-plongeon-des-capacites-hospitalieres-depuis-les-annees-1980-comparaisons-internationales

Pour ceux qui aiment les sources: le tableau de la banque mondiale utilisé par Jean Gadrey qui montre l'évolution des lits hospitaliers français/1000 personnes depuis 1980
https://donnees.banquemondiale.org/indicator/SH.MED.BEDS.ZS?end=2019&start=1961
Le fichier Excel avec la France surlignée en jaune ligne 80:
https://www.syfmer.org/wp-content/uploads/2021/03/API_SH.MED_.BEDS_.ZS_DS2_fr_excel_v2_2070119.xls
Analyse par secteur: court séjour, SSR, SLD et psychiatrie
Il convient d' analyser plus finement ce qui s'est passé par secteur: court séjour, SSR, SLD et psychiatrie
Entre 2003 et 2018, 72 000 lits ont été supprimés au nom d'un virage incantatoire qui a été plus hospitalier qu'ambulatoire: "l'hôpital est devenu le généraliste des pauvres" (Jean de Kervasdoué). La dés-hospitalisation à marche forcée s'est hélas accompagnée de déserts médicaux et de restes à charge croissants qui ont aggravé les conditions d'accessibilité, et dégradé la qualité des soins ambulatoires et à domicile.
Entre 2003 et 2018: réduction de 468 000 à 396 000 lits d’hospitalisation à temps complet
https://drees.solidarites-sante.gouv.fr/sites/default/files/2021-01/Fiche%2002%20-%20Les%20capacit%C3%A9s%20d%E2%80%99accueil%20%C3%A0%20l%E2%80%99h%C3%B4pital.pdf Tableau des données ici
Les Français moins soignés par leurs généralistes: un virage ambulatoire incantatoire?
La courbe générale par secteur de 1980 à 2008

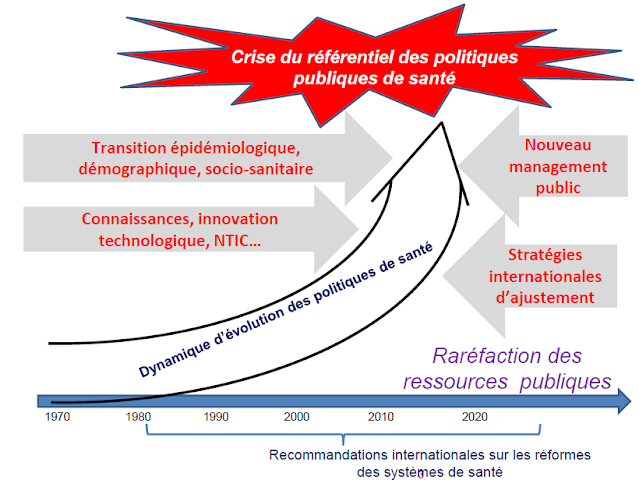
Synthèse personnelle: pourquoi il faut changer de modèle
Libellés : HPST, SSR, PMSI, Réadaptation,
Action publique,
COVID-19,
Gouvernance,
Parcours de soins,
Qualité des soins
Inscription à :
Commentaires (Atom)