La fonction politique de la promotion de la santé
La thèse que je défends ici est que les politiques publiques de santé déploient sous la contrainte des organisations internationales une stratégie d'ajustement qui légitime l'alignement entre la promotion de la santé dans une vision trop extensive du concept, l'intégration managériale par les sciences de gestion et de l'organisation du travail et les nouveaux modèles économiques appliqués à la santé dont l'économie des incitatifs dans le cadre des théories de la firme. L'objectif pour les uns, le risque non calculé pour les autres, est la déconnexion de la médecine et de la protection sociale en vue ou au risque d'une réduction drastique d'une couverture maladie fondée sur la solidarité nationale.
Diaporama: Réorganiser le système de santé quand les ressources sont rares
Loi de santé, stratégies d'ajustement et réduction de la protection sociale
GHT: la forme soviétique des Accountable Care Organizations ?
Les Groupements Hospitaliers de Territoire sont l'application française, déconnectée de son modèle dans les discours officiels, des Accountable Care Organizations américaines (ACO).
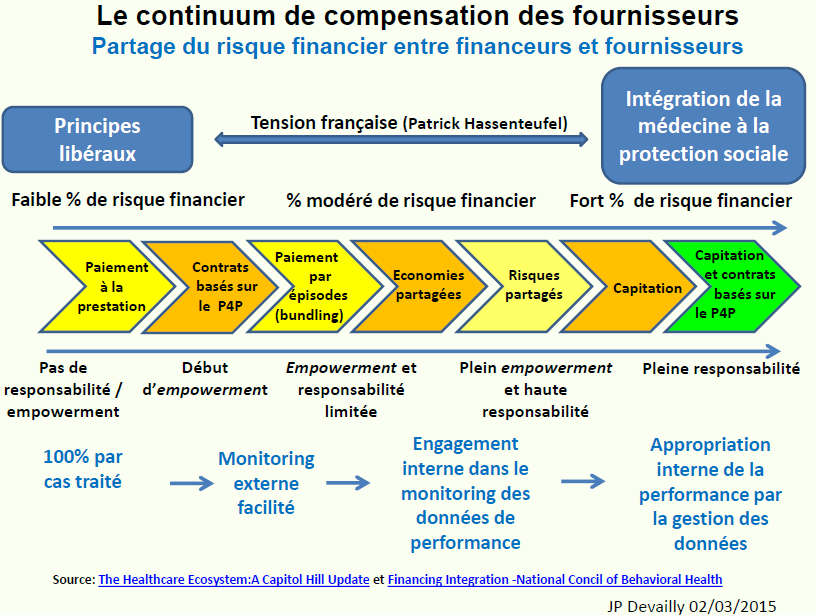
Le principe des ACO est de mieux faire partager le risque financier entre les payeurs et les offreurs en incitant les offreurs à se regrouper dans l'objectif affiché d'améliorer la qualité et l'efficience des soins pour une population et dans un territoire donnés. Dans ce contexte il est plus que probable que l'intégration directe de l'organisation et de l'offre par les payeurs sera croissante (sécu et/ou assurances complémentaires). Pour garantir la qualité des soins, les payeurs ne devraient pas être à la fois juge et partie, financeurs et organisateurs chargés de définir la qualité et d'évaluer les biens et services produits.
Ces organisations supposent la mise en œuvre de nouveaux systèmes de paiement: P4P, bundling (par épisodes de soins) et capitation associés aux "shared savings". Ces économies partagées permettent de "discounter" des soins dans une compétition entre mieux-disant vis à vis des acheteurs de soins, assortie de garanties "qualité". Ces nouvelles formes de paiement sont étroitement liées à l'organisation des soins et à ses restructurations.
Tout cela passe de fait par une intégration verticale des "parcours" (autrement dit, de la "fonction de production" en management et la "chaîne de valeur" en économie). Le résultat de la production est de moins en moins aujourd'hui un outcome individuel pour un patient malade selon notre modèle clinique que des impacts économiques et sociaux définis comme "déterminants de santé" par les politiques de santé et dès lors soumis à des arbitrages en termes de coûts d'opportunité. Cette intégration de la médecine à la fonction de production de l'action publique porte le doux nom de "promotion de la santé" en novlangue. Ce modèle importé d'Alma Ata et de la charte d'Ottawa a été généralisé à tous les pays développés par l'OMS et les organisations internationales afin de justifier l'ajustement et l'inversion du triangle d'allocation des ressources des soins curatifs vers les soins primaires. C'est gros, mais ça passe, si bien que l’on y ajoutera les nouveaux métiers et la 'Patamédecine pour déployer le triptyque low cost encensé par les modèles disruptifs de Christensen : démédicalisation des soins primaires « disruptés » par les nouveaux métiers - déspécialisation du second recours disruptés par les généralistes « augmentés » par la technologie - déshospitalisation disruptée par les spécialistes du fait de l'obsolescence du "magasin de solution". Exit les missions d'assistance publique par définition non captées dans ces modèles économiques.
Les conflits d'intérêt sous très forte contrainte budgétaire supposent que le même ne soit pas juge et partie de la "qualité" et de "l'efficience" des soins produits par des réorganisations sommées avant tout de vendre des soins discount aux acheteurs. C'est ce que dénonce à juste titre Kervasdoué dans "l'aveuglement conservateur" des politiques de santé françaises.
"l'Etat non seulement régule, mais organise, contrôle, et se faisant juge et partie, se paralyse..." Jean de Kervasdoué. Santé : un aveuglement conservateur. Marianne n°934.
Les médecins sont de plus en plus « intégrés » par le salariat, quelle que soit la forme de paiement des activités de soins, comme dans le modèle des centres de santé mutualistes, avec adjonction d’une carotte à la performance, et les managers sont intégrés par la gouvernance de ces nouvelles structures régulées.
Le modèle de valeur officiel est donc centré sur la "promotion de la santé", il y a donc clairement dans les lois de santé successives un alignement entre
- le modèle de santé publique de promotion des soins primaires comme portes d’entrées en exercice regroupé régulant l’accès de premier recours aux niveaux supérieurs, la prévention, la coordination d’appui aux soins et la santé comportementale,
- l’intégration managériale de l’action publique avec une organisation territoriale à base populationnelle et hiérarchisée sur deux ou trois niveaux de la réponse aux besoins et enfin
- les modèles économiques disruptifs / incitatifs de l’économie de la santé.
Qui peut être contre l'amélioration des soins de proximité, l'engagement des citoyens dans la gestion de leur propre santé, une éducation adaptée aux bons comportements de santé, la prévention et enfin pour ce qu'il faut de virage ambulatoire pour réduire les hospitalisations évitables ? Tout le monde est favorable à l'évaluation de la qualité et pour la recherche du juste soin au moindre coût pour la collectivité. La question n'est donc pas là, mais de savoir quels processus opérants vont gouverner les marchés politiques en contexte de rationnement (rappel du concept: les élus cherchent à assurer leur réélection et maximiser leur fonction d'utilité avant de faire ce pourquoi ils ont été élu en promettant plus qu'ils ne peuvent tenir). Quelles sont les coalitions d'acteurs que l'action publique va mettre en avant au nom des principes- buzzwords qui servent l'ajustement, quand ce n'est pas la création de nouvelles couches de technocrates qui, selon Hayek, n'en finiront plus de promouvoir la croissance des systèmes et institutions dont ils sont les experts. La dés-hospitalisation sera délétère si elle se fait avant d’avoir compris pourquoi les parcours sont si chaotiques et pourquoi l’incoordination règne.
Le diagnostic sévère de Crozier, pourtant un gentil « sociologue de service » comparé à l'école de Bourdieu, est vérifié plus que jamais dans le domaine de la santé: la société est bloquée essentiellement parce que l'intelligence de l'Etat traverse une crise très profonde.
Au niveau économique il convient de distinguer deux discours plus ou moins hybridés dans la doxa des réformateurs français, celui de l'innovation disruptive (Christensen) qui cherche à détecter l'émergence de nouveaux modèles économiques viables pour répondre aux nouvelles exigences du marché réel , et l'économie des incitatifs qui confère à l'Etat régulateur la mission de mettre en œuvre une compétition généralisée entre "firmes", dont on attend l'efficience (managed competition). C'est compliqué parce que la régulation macro-économique et le Nouveau Management Public tentent de modeler à la fois les modèles économiques des soins de santé et le comportement micro-économique des acteurs. La réglementation impose la proposition de valeurs-santé pour les bénéficiaires (lois de santé publique successives), les formules de revenus (tarification) et enfin l'architecture des activités de soins (gouvernance, planification, autorisations, ingénierie des compétences clés, labellisation / certification soumises à la chaîne de commandement DGOS > ARS > établissements regroupés en GHT).
Le terrain d'application privilégié de ces "théories de la firme" est l'ensemble des services publics où la multiplication des agences est interprétée par les uns comme une soviétisation (relations hiérarchiques et procédures industrialisées par l'organisation scientifique du travail à partir de l'EBM) , par les autres comme une marchandisation néo-libérale par essence sous contrôle, selon la "théorie de l'agence" (gestion de l'incomplétude des contrats et de l'asymétrie d'information entre "principal" et "agent").
La compétition régulée n'implique pas forcément la privatisation mais au moins l'introduction de pseudo-marchés. La T2A peut être ainsi vue comme un mécanisme de yardstick competition favorisant la survie des "firmes" produisant la meilleure qualité au meilleur coût en les rapprochant d'une firme fantôme au fonctionnement idéal, ou comme un simple mécanisme d'allocation à l'activité dans une perspective comptable (fee for service). Elle n'est plus en France qu'une clé de répartition d'une enveloppe fermée modulo un pilotage brouillon des restructurations, puisque prenant une moyenne pour une norme elle est ensuite globalement rabaissée en fonction de l'ONDAM.
Comment la certification et l'évaluation de la qualité par les mêmes qui sont chargé de réduire les dépenses et qui sont évalués et promu avant tout sur leur capacité à le faire et cela sans contre-pouvoir effectif des organisations professionnelles pour labelliser les programmes de soins pourraient-elles être autre chose qu'un vaste rêve de fer technocratique?
Il s'agit bien en fait d'un paternalisme managérial de marché qui, par construction, exclue les professionnels de la conception des processus de soins en leur laissant la place, selon le point de vue d'où on se place, soit d'exécutants de chaînes de montage gérées par les ingénieurs du soin, soit d'idiots aux rationalités trop limitées pour participer aux processus de décision qui les concernent, tout juste bons à "inciter". Cette exclusion conduit à combiner les défaillances de la main invisible du marché avec celle bien trop visible de la bureaucratie.